Definición
Es un proceso inflamatorio agudo de las vías respiratorias inferiores de origen infeccioso.
El termino adquirida en la comunidad se utiliza para separara de aquella neumonía la cual se asocia a la atención a la salud. Para ello debe cumplir el criterio de ser adquirida por pacientes no hospitalizados o presentarse en las primeras 24-48 horas posteriores al internamiento
Epidemiología
En México tiene una incidencia de 1.62 casos por cada 1,000 habitantes. Es más frecuente en varones mayores de 65 años. Un 25 % de los pacientes con neumonía adquirida en la comunidad van a requerir internamiento en una unidad de salud para su tratamiento, teniendo una estancia media de 11 días.
Factores de riesgo
- Edad mayor a 65 años
- Inmunosupresión
- Tratamiento con esteroides
- Tabaquismo o alcoholismo
- Enfermedades cronico degenerativas
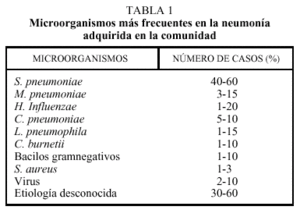 Microorganismos.
Microorganismos.El micro organismo aislado en los cultivos varia según la región geográfica así como de las características de cada paciente. Sin embargo, S. pneumoniae es, por mucho, el de mayor incidencia. Algunos otros se pueden ver la tabla 1.
Es importante recalcar que en muchos casos no es posible aislar ningún agente causal
Cuadro clínico
- Fiebre de más de 37.8 grados
- Frecuencia respiratoria mayor a 25
- Dolor pleurítico
- Disnea
- Producción de esputo continuo
- Crepitantes a la auscultación
- Mialgias
- Diaforesis
- Ausencia de faringitis y rinorrea
En pacientes ancianos el cuadro clínico no suele ser el clásico presentado por pacientes jóvenes.
Laboratorio y gabinete
Radiografía de tórax: Presencia de consolidaciones alveolares
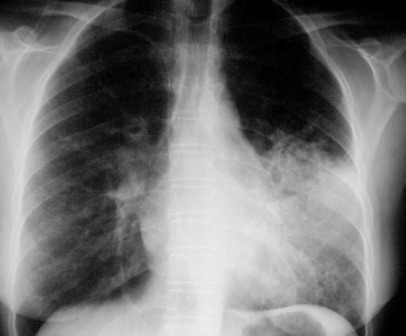 |
| Radiografía de tórax en la cual es posible apreciar condensaciones en el pulmón izquierdo en el lóbulo basal |
La radiografía puede ser normal hasta 12 horas después de instalado el cuadro.
Es necesario tomar una radiografía al ingreso para co realizaciones el diagnóstico. En los pacientes los cuales no presenten una evolución favorable dentro de su estancia o persistan con los síntomas aún después de 6 semanas a su egreso, se debe tomar otra radiografía de control
Biometría hemática: Leucocitos por arriba de 10,000
Diagnóstico micriobiológico
Los procedimientos para establecer un diagnóstico microbiológico se dividen en invasivos y no invasivos. No están indicados en aquellos pacientes con tratamiento ambulatorio, pero si en aquellos que ingresan a una terapia de cuidados intensivos. Entre las no invasivas tenemos al cultivo de esputo y tinción de Gran, las cuales se deben realizar al ingreso e inmediatamente terapia antibiótica.
Si después de 72 horas, el paciente no presenta mejoría con tratamiento antibiótico empírico correcto, se debe considerar una técnica invasiva para establecer el tratamiento adecuado
Tratamiento
Medidas generales:
Ingesta de abundantes líquidos
Antipirético para control de la fiebre
Oxigeno suplementario su la saturación desciende más de 94%
El tratamiento de las NAC pasa por tres periodos bien definidos:
1) Inestabilidad clínica, desde el inicio del tratamiento hasta que empieza la mejoría, generalmente dura 3 días y no deberíamos cam- biar el tratamiento en esta fase salvo que exista empeoramiento
2) Mejoría clínica inicial, donde los síntomas, signos y alteraciones del laboratorio comienzan a mejorar, suele durar 24-48 horas;
3) Mejoría clínica definitiva, donde se completa la mejoría inicial y suele ocurrir a partir del 5o día.
El tratamiento antibiótico se debe iniciar como máximo 4 horas después de ingreso. La elección del mismo se debe enfocar a la incidencia de los patógenos y al grupo de pacientes, como se muestra en la siguiente tabla:


1) Inestabilidad clínica, desde el inicio del tratamiento hasta que empieza la mejoría, generalmente dura 3 días y no deberíamos cam- biar el tratamiento en esta fase salvo que exista empeoramiento
2) Mejoría clínica inicial, donde los síntomas, signos y alteraciones del laboratorio comienzan a mejorar, suele durar 24-48 horas;
3) Mejoría clínica definitiva, donde se completa la mejoría inicial y suele ocurrir a partir del 5o día.
El tratamiento antibiótico se debe iniciar como máximo 4 horas después de ingreso. La elección del mismo se debe enfocar a la incidencia de los patógenos y al grupo de pacientes, como se muestra en la siguiente tabla:


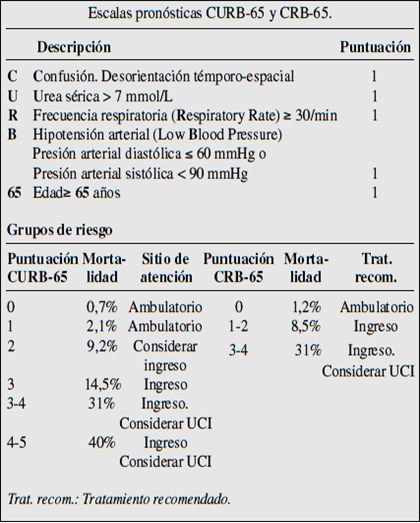
Existen múltiples escalas para clasificar a los pacientes con diagnóstico de neumonía, la finalidad de las mismas es establecer el tipo de tratamiento según los factores de riesgo y de este modo obtener un estándar para decidir qué pacientes requieren tratamiento intra hospitalario y cuales no. Una de las más utilizadas es: CURB-65, una escala que cuenta con 5 rubros que suman un punto cada uno, según la clasificación obtenida se puede dividir a los pacientes en grupos.
Bibliografía:
- Diaz Alejandro (2005) Tratamiento de la neumonía adquirida en la comunidad. Revista chilena de enfermedades respiratorias. Vol. 12
- Villasclaras Martin (2010) Neumonía adquirida en la comunidad
- CENETEC. (2009) Guia de práctica clínica: Prevención, diagnóstico y tratamiento de la neumonía adquirida en comunidad